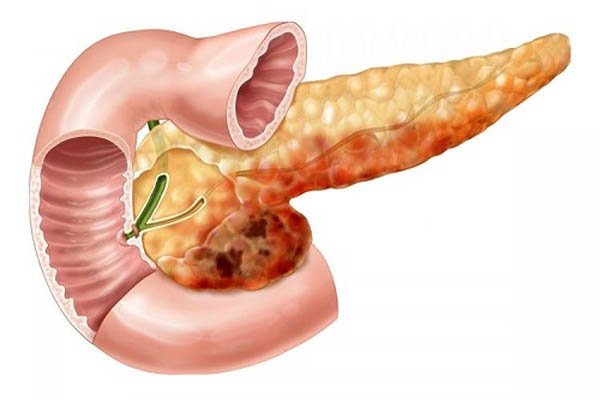
Панкреонекроз: по каким причинам развивается, классификация недуга
Панкреонекроз (код по МКБ — к.86.8.1) — патология, при которой наблюдается полная и безвозвратная потеря клеток поджелудочной железы.
Заболевание является самым тяжелым осложнением острого панкреатита, встречается нечасто, но протекает тяжело и способно закончиться летальным исходом.
Смертность при панкреонекрозе достигает от 30% до 80%, в зависимости от объема и адекватности оказанной помощи, возраста пациента, степени запущенности процесса и других фактов.
Классификация и причины
Чтобы яснее представлять себе общие сведения о данном недуге, кратко разберемся в классификации.
Итак, заболевание разграничивают:
- по величине области поражения страдающего органа: мелкоочаговый, среднеочаговый, крупноочаговый, субтотальный, тотальный.
- По присутствию/отсутствию патогенной (болезнетворной) микрофлоры: стерильный и инфицированный. Стерильный панкреонекроз дополнительно подразделяется на геморрагический, жировой, смешанный.
- По видам: ограниченный и распространенный. К первому виду относят мелко-, средне-, крупноочаговый панкреонекроз, а к распространенному — субтотальное и тотальное поражение.
- По стадиям: шок с полиогранной недостаточностью, некроз паренхимы с присоединением инфекционных агентов, инфицированием, образование абсцессов, забрюшинных флегмон.
Заболевание развивается как осложнение острого панкреатита, который чаще всего появляется в результате злоупотребления спиртосодержащими напитками и/или длительного систематического нарушения режима питания. Для поджелудочной железы особенно опасны жирные и жареные блюда, тяжелая пища, употребление фаст-фуда. Панкреатит, а затем уже панкреонекроз, может спровоцировать самолечение некоторыми видами медикаментов, преднамеренное или намеренное употребление ядов, травмы живота, обширные полостные операции, профвредности.
Механизм развития
Основа патогенеза болезни — нарушение местных защитных механизмов железистой ткани пострадавшего органа. Остро протекающий панкреатит приводит к повышенной секреции пищеварительных ферментов, спазму сфинктера Одди и повышенному давлению в желчных протоках и протоках поджелудочной железы. В норме ферменты, проходя через сфинктер Одди, попадают в просвет кишечника и лишь там активируют свою деятельность, приступая к главной своей функции — расщеплению пищевого комка.
Но спазмированный сфинктер Одди перестает пропускать ферменты, они быстро накапливаются в железистой ткани поджелудочной железы. Так как желчь не эвакуируется, она начинает проникать в протоки железы, вызывая преждевременную активацию панкреатических ферментов, и начинается деструктивный процесс. Сначала «просыпаются» соединения, переваривающие жиры, потому в первую очередь распадаются клеточные мембраны, делая клетку беззащитной. Несколько позже наступает очередь ферментов, расцепляющих белки. Таким образом погибает вся клетка, происходит ее самопереваривание, и наступает панкреонекроз.
Диагностика
При подозрении на деструкцию поджелудочной железы проводят совместный осмотр пациента. Для принятия коллегиального решения приглашают гастроэнтеролога, реаниматолога, хирурга. Пациента госпитализируют в реанимационный стационар, где регулярно контролируют панкреатические ферменты в моче и крови. Лечащего врача должно насторожить резкое увеличение количества амилазы, что существенно ухудшает прогноз для пациента.
Если брать во внимание лишь жалобы пациента, то панкреонекроз достаточно сложно отличить от острого панкреатита. Но деструктивные изменения хорошо визуализирует УЗИ-исследование. Это одна из самых информативных и доступных диагностических процедур. При необходимости ее заменяют МРТ поджелудочной железы, компьютерной томографией, ретроградной холангиопанкреатографией. Если клинический случай особенно тяжелый, то показана диагностическая лапароскопия — малотравматичная операция при помощи оптической техники, позволяющая визуализировать не только пораженный орган, но и окружающие его ткани.
Панкреонекроз: симптомы и лечение в зависимости от стадии болезни
Симптомы четко соответствуют трем этапам течения болезни. Первый этап начинается остро. Как правило, ему предшествует гнойный, острый алкогольный, билиарный или геморрагический панкреатит. Активное размножение патогенной флоры приводит к общей интоксикации организма и усиленной секреции панкреатических ферментов.
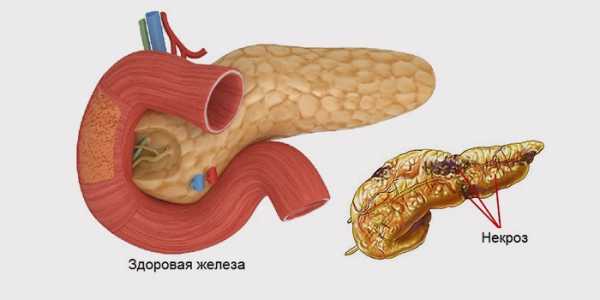
Второй этап течения недуга начинается с момента расплавления тканей страдающего органа. Железистые клетки разрушают и гнойные бактерии, и пищеварительные ферменты. Дополнительно образуются каверны, их количество часто варьируется. На третьем этапе воспалительный процесс захватывает близлежащие органы и ткани, на фоне токсинемии развивается полиорганная недостаточность и пациент погибает.
Симптомы
При развитии панкреонекроза первые симптомы появляются практически сразу после действия провоцирующего фактора. Как правило, пациент поступает в хирургический стационар в алкогольном опьянении, что подтверждает острое начало болезни.
Панкреонекроз симптомы имеет резковыраженные. Чем острее боль, тем активнее протекает деструкция железы, что ухудшает прогноз выживаемости пациента. К сожалению, но этот недуг не имеет безболевой формы, а острый болевой синдром иногда настолько выражен, что не купируется даже наркотическими анальгетиками.
Боль отдает в левую часть брюшной полости и в подлопаточную область, реже — в поясницу и низ живота. Чаще всего беспокоят опоясывающие интенсивные боли. Но болевой синдром может начать стихать. Это говорит о том, что нервные пути подвергаются деструкции, они погибают, что только подтверждает гибель поджелудочной железы.
За считанные минуты или часы к интенсивным болям присоединяется неукротимая рвота. Она быстро обезвоживает больного, но не приносит никакого облегчения.
На фоне растущей интоксикация и дегидратации в симптоматической картине появляется:
- лихорадка;
- метеоризм;
- ослабление кишечной перистальтики;
- сокращение диуреза;
- отсутствие стула.
При внимательном физикальном осмотре можно рассмотреть внутренние гематомы, которые просматриваются в виде синюшных пятен в околопупочной, поясничной области. Кожный покров приобретает землистый оттенок, покрыт холодным липким потом, черты лица заостряются. Может появиться сильная желтушность склер, ладоней или всей кожи. При прослушивании сердечной деятельности отмечают тахикардию на фоне стойкого падения артериального давления.
Глюкоза крови неустойчива, ее показатели колеблются в значительных пределах. Избыток пищеварительных ферментов нарушаю работу головного мозга, что проявляется снижением умственной активности, спутанностью сознания, двигательной возбудимостью. Примерно 30% пациентов, на фоне полной дезориентации в пространстве, впадают в кому.
Активное размножение болезнетворных бактерий приводит к формированию гнойных полостей, которые всего за несколько суток видны на месте поджелудочной железы. Абсцессы могут открываться в брюшную полость, вызывать профузные внутренние кровотечения. На фоне растущей полиорганной недостаточности наступает смерть.
Если больной выживает, то панкреонекроз осложняется формированием кист или ложных кист, недостаточностью секреции пищеварительных ферментов, фиброзным перерождением тканей поджелудочной железы, язвами по всему ходу пищеварительного тракта.
Общие методы и медикаменты
Перед началом медикаментозной терапии больному обеспечивают полное отсутствие физических нагрузок и постельный режим. Категорически запрещают прием пищи, но питье должно присутствовать в полном объеме. По поводу постановки пузыря на область проекции поджелудочной железы ведутся споры, потому доктор выбирает тактику по своему усмотрению.
Медикаментозную терапию нацеливают на 3 направления: качественное обезболивание, обезвреживание и подавление секреции протеолитических ферментов, борьбу с интоксикацией. Для купирования болевого синдрома применяют наркотические и ненаркотические препараты. Хороший эффект дают спазмолитические и комбинированные средства. Уменьшить отек позволят диуретики, такие как Фуросемид, Лазикс. Обезболивание проводят для недопущения развития болевого шока.
Дезинтоксикационная терапия заключена во введении:
- физиологического раствора с Апротинином, глюкозы с инсулином, раствора Рингера;
- коллоидов: Альбумина, Реополиглюкина;
- диуретиков для проведения форсированного диуреза.
В качестве проведения детоксикации показано применение перитонеального диализа, плазмафереза, гемофильтрации, гемосорбции. Для подавления размножения патогенной флоры и недопущения развития сепсиса, как можно быстрее назначают антибактериальную терапию. К препаратам выбора относят Цефепим, Левофлоксацин, Гатифлоксацин, а к препаратам резерва — Имипенем, Меропенем.
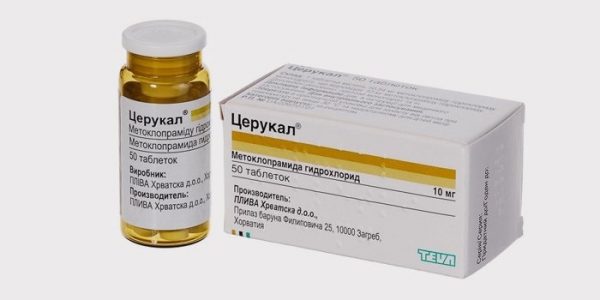
Наряду с назначением антибиотиков, для профилактики развития дисбактериоза кишечника, назначают пробиотики и пребиотики, употребление с пищей живых кишечных бактерий. Показаны антигистаминные препараты, противошоковая терапия, симптоматическое лечение хронических соматических заболеваний, внутримышечное введение Церукала для подавления упорной изматывающей рвоты.
Операции
Основная цель любого оперативного вмешательства при панкреонекрозе — восстановление оттока панкреатического сока и удаление омертвевшей железистой ткани (секвестрэктомия). Наладить отток позволят не только пункционные, но и лапаратомные, лапараскопические методики. Операция показана по истечению 5 суток после начала развития болезни и оказания помощи посредством введения лекарств. На этапе гнойного расплавления железы могут понадобиться вмешательства для ревизии участков некроза, остановки внутреннего кровотечения, постановки дренажей.
Операцию не откладывают, если развился субтотальный или тотальный некроз железистой ткани страдающего органа, гнойный перитонит (воспаление брюшины), панкреатогенный абсцесс. Часто хирургические вмешательства проводят повторно, а в самых тяжелых случаях поджелудочную железу удаляют частями или полностью.
Уход и реабилитационный период
Послеоперационный период должен проходить в условиях хирургического стационара, а первые несколько суток — в реанимационном отделении. Больному обеспечивают постельный режим, регулярные перевязки, уход за дренажами.
К реабилитационным мероприятиям относят:
- соблюдение диетических рекомендаций;
- заместительную инсулинотерапию;
- прием ферментных препаратов;
- ЛФК;
- лечебную физкультуру;
- физиотерапию.
Рецидив болезни может спровоцировать чрезмерная физическая активность и нервное перенапряжение, потому в реабилитационный период больного всячески ограждают от стрессовых ситуаций и обеспечивают условия для покоя и своевременного отдыха. Выполнение нетяжелых домашних обязанностей должно прекращаться при первых ощущениях усталости. Больничный лист выписывают на 3 — 4 месяца.
Панкреонекроз поджелудочной железы: меры профилактики и прогноз
Главная диетическая рекомендация при панкреонекрозе воспаленной поджелудочной железы — полный голод. Запрещена любая еда, если не удается победить недуг, назначают внутривенное питание. Это единственный способ снять нагрузку с поджелудочной железы и избежать истощения пациента. В ранний период реабилитации, когда появилась надежда на сохранение функций страдающего органа, разрешают употребление 1 — 2 сухарика в сутки.

По мере выздоровления больного, рацион расширяют, назначая стол № 5. Из питания убирают алкоголь, жирную, грубую пищу, состоящую из большого количества ингредиентов. Рекомендуют в меню включать мелкоизмельченные полужидкие блюда с нормальным тепловым режимом, дробно, 5 — 6 раз в сутки.
Прогноз и профилактика
Летальный исход при геморрагическом панкреонекрозе чаще всего наступает в течение первых 1 — 2 суток, при жировом — за 4 — 5 дней, хотя, при оказании полной медпомощи, возможно сохранение жизни пациента. Прогноз резко ухудшается в случае, если пациент старше 55 лет, отмечался лейкоцитоз более 16×109/л, присутствует стойкое повышение уровня глюкозы, мочевины или кальция в крови, метаболический ацидоз, внутреннее кровотечение или не удается справиться с полиорганной недостаточностью.
Единственный способ улучшить прогноз выживаемости пациента — раннее начало массивной медикаментозной терапии, а в тяжелых случаях — проведение оперативного вмешательства. Никакие другие способы не способны привести к наступлению ремиссии.
Но диагноза «Панкреонекроз поджелудочной железы» можно не допустить, проведя своевременное и адекватное лечение острого панкреатита, строжайше соблюдать врачебные предписания и диетические рекомендации, исключив из рациона употребление спиртосодержащих напитков и вредной пищи.